 Зміст:
Зміст:
- Хто був «піонером» у застосуванні шунтування аорти?
- Як вибираються показання до операції?
- Коли операція протипоказана?
- З чого роблять додатковий шунтувальний посудину?
- У чому полягає підготовка до операції?
- Метод знеболювання
- Як проводиться операція?
- Як протікає післяопераційний період?
- Наскільки ймовірні ускладнення?
- Які ускладнення можливі після операції?
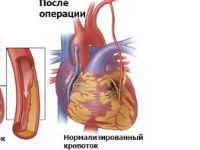
Аортокоронарне шунтування застосовується в кардіології вже понад півстоліття. Операція полягає у створенні штучного шляхи надходження крові в міокард в обхід затромбированного судини. При цьому сам вогнище ураження серця не рушає, але кровообіг відновлюється за рахунок приєднання нового здорового анастомозу між аортою та короноїдними артеріями.
В якості матеріалу для аортокоронарного шунта можна використовувати синтетичні судини, але найбільш придатними виявилися власні вени і артерії пацієнта. Аутовенозный спосіб надійно «припаивает» новий анастомоз, не викликає реакції відторгнення на чужорідну тканину.
На відміну від операції балонної ангіопластики з установкою стента непрацюючий посудину повністю виключається з кровообігу, не робиться спроб його розкриття. Конкретне рішення про використання в лікуванні найбільш ефективного методу приймається після детального обстеження пацієнта, з урахуванням віку, супутніх захворювань, збереження коронарного кровообігу.
Після хірургічного втручання показники скоротливості міокарда значно поліпшуються. Хворий, обмежений в руховому режимі через напади болю в серці, повертається до активного життя.
Хто був «піонером» у застосуванні шунтування аорти?
Над проблемою аортокоронарного шунтування (АКШ) працювали найвідоміші кардіохірурги багатьох країн. Перша операція людині була проведена в 1960 році в США доктором Робертом Хансом Гецем. Штучним шунтом обрана ліва грудна артерія, що відходить від аорти. Її периферичний кінець був приєднаний до вінцевих судинах. Радянський хірург Ст. Колесов повторив аналогічний метод в Ленінграді в 1964 році.
Аутовенозное шунтування першим виконав у США кардіохірург з Аргентини Р. Фавалоро. Значний внесок у розробку техніки втручання належить американському професору М. Дебейкі.
В даний час подібні операції виконуються у всіх великих кардіоцентрах. Новітнє медичне обладнання дозволило більш точно визначати показання до хірургічного втручання, оперувати на працюючому серці (без апарата штучного кровообігу), скоротити післяопераційний період.
Як вибираються показання до операції?
Аортокоронарне шунтування проводиться при неможливості або відсутності результатів від балонної ангіопластики, консервативного лікування. До операції в обов’язковому порядку проводиться коронарографія вінцевих судин і вивчаються можливості застосування шунта.
Успіх малоймовірний інших методів при:
- вираженому стенозі лівої коронарної артерії в області її стовбура;
- множині атеросклеротичному ураженні вінцевих судин з кальцинозом;
- виникнення стенозу межах встановленого стента;
- неможливість пройти катетером всередину занадто вузького судини.
Основними показаннями до застосування методу аортокоронарного шунтування вважаються:
- підтверджена ступінь непрохідності лівої коронарної артерії на 50% і більш;
- звуження всього русла вінцевих судин на 70% і більше;
- поєднання перерахованих змін з стенозірованіем передньої міжшлуночкової артерії в зоні її відгалуження від головного стовбура.
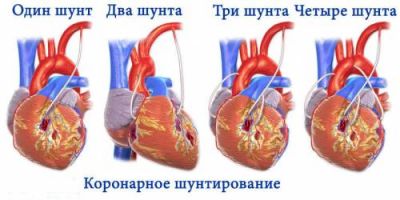
Для досягнення результату пацієнту може знадобитися не один шунт
Існують 3 групи клінічних показань, якими теж користуються лікарі.
До I групи віднесені пацієнти, стійкі до лікарської терапії або мають значну ишемизированную зону міокарда:
- з стенокардією III–IV функціональних класів;
- з нестабільною стенокардією;
- з виниклою гострою ішемією після ангіопластики, порушенням гемодинамічних показників;
- при розвиненому інфаркті міокарда до 6 годин від початку больового синдрому (пізніше, якщо ознаки ішемії утримуються);
- якщо стрес-тест за даними ЕКГ різко позитивний, а пацієнт потребує планової операції на черевній порожнині;
- при набряку легенів, викликаному гострою недостатністю серця з ішемічними змінами (супроводжує стенокардію у осіб в літньому віці).
У II групу входять пацієнти, які потребують дуже ймовірне запобігання гострого інфаркту (без операції прогноз несприятливий), але погано піддаються терапії лікарськими препаратами. Крім уже наведених вище основних причин, тут враховується ступінь порушення функції викиду серця і число уражених вінцевих судин:
- ураження трьох артерій при зниженні функції нижче 50%;
- ураження трьох артерій при функції вище 50%, але з вираженою ішемією;
- ураження одного або двох судин, але при високому ризику інфаркту з-за великої площі ішемії.
До III групи відносять пацієнтів, для яких аортокоронарне шунтування виконується як супутня операція при більш значному втручанні:
- при операціях на клапанах, для усунення аномалій розвитку вінцевих артерій;
- якщо усуваються наслідки важкого інфаркту (аневризма стінки серця).
Міжнародні асоціації кардіологів рекомендують ставити клінічні ознаки і свідчення на перше місце, а потім враховувати анатомічні зміни. Підраховано, що ризик летального результату від ймовірного інфаркту у хворого значно перевищує летальність у період операції і після.
Наявність супутніх захворювань, що призводять до погіршення гіпоксії міокарда (особливо вад серцевого генезу), схиляє рішення лікарів на користь застосування шунтування. В останні роки операція проводиться ослабленим пацієнтам літнього віку за життєвими показаннями.
Коли операція протипоказана?
Кардіохірурги вважають будь-які протипоказання відносними, оскільки додаткова васкуляризація міокарда не може зашкодити пацієнтові з будь-яким захворюванням. Однак слід враховувати ймовірний ризик смертельного результату, який різко зростає, і повідомляти хворого про нього.
Класичними загальними протипоказаннями для будь-яких операцій вважаються наявні у пацієнта:
- хронічні захворювання легенів;
- хвороби нирок з ознаками ниркової недостатності;
- онкологічні захворювання.
Ризик летальності різко збільшується при:
- охопленні атеросклеротичним ураженням всіх вінцевих артерій;
- зниження функції викиду лівого шлуночка до 30% і нижче у зв’язку з масивними рубцевими змінами міокарда в послеинфарктном періоді;
- наявності виражених симптомів декомпенсованої недостатності серця з застійними явищами.
З чого роблять додатковий шунтувальний посудину?
В залежності від обраного на роль шунта операції шунтування судини поділяються на:
- маммарокоронарную — шунтом служить внутрішня грудна артерія;
- аутоартериальную — у хворого виділяється власна променева артерія;
- аутовенозную — вибирається велика підшкірна вена.
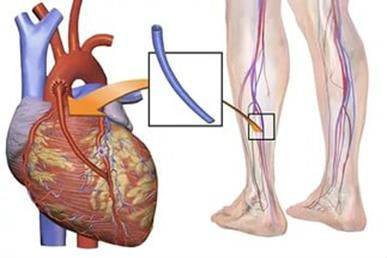
Підшкірна вена гомілки чудово замінює коронарний посудину
Променева артерія і підшкірна вени можуть бути вилучені:
- відкритим шляхом через шкірні розрізи;
- за допомогою ендоскопічної техніки.
Вибір методики впливає на тривалість відновного періоду і залишковий косметичний дефект у вигляді рубців.
У чому полягає підготовка до операції?
Майбутнє АКШ вимагає ретельного обстеження пацієнта. До стандартних аналізів належать:
- клінічний аналіз крові;
- коагулограма;
- печінкові тести;
- вміст глюкози в крові, креатиніну, азотистих речовин;
- білок і його фракції;
- аналіз сечі;
- підтвердження відсутності ВІЛ-інфекції та гепатиту;
- ЕКГ;
- доплерографія серця та судин;
- флюорографія.
Спеціальні дослідження проводяться в передопераційному періоді у стаціонарі. Обов’язково роблять коронарографію (рентгенівський знімок судинного малюнка серця після введення контрастує речовини).

Пацієнт повинен повідомити хірурга відомості про перенесені хвороби, схильності до алергічних реакцій на продукти або медикаменти
Повна інформація дозволить уникнути ускладнень під час операції та в післяопераційному періоді.
Планова госпіталізація здійснюється за тиждень до передбачуваної операції. Поки закінчується обстеження, пацієнту рекомендується навчитися глибокому диханню. Техніка згодиться для профілактики застійної пневмонії при реабілітації.
Для запобігання тромбоемболії з вен на ногах за 2-3 дні до призначеної операції проводиться туге бинтування від стопи до стегна.
Заборонено вечеряти напередодні ввечері, снідати вранці для виключення можливої регургітації їжі із стравоходу та її потрапляння в трахею в період наркотичного сну. При наявності волосся на шкірі передньої грудної клітини вони збриваються.
Огляд анестезіолога полягає у співбесіді, вимірюванні тиску, аускультації, повторному з’ясуванні перенесених захворювань.
Метод знеболювання
Аортокоронарне шунтування вимагає повного розслаблення пацієнта, тому застосовується загальний наркоз. Пацієнт відчує тільки укол від внутрішньовенного входження голки при установці крапельниці.
Засипання відбувається протягом хвилини. Конкретний препарат-анестетик вибирається лікарем анестезіологом з урахуванням стану здоров’я хворого, віку, функціонування серця і судин, індивідуальної чутливості.
Можливе використання різних комбінацій з знеболюючих для ввідного і основного наркозу.
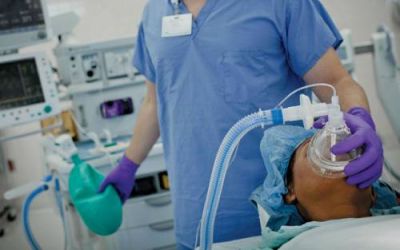
Стан повного сну і знеболювання контролюється за спеціальними показниками
У спеціалізованих центрах використовується апаратура для моніторного спостереження і контролю за:
- пульсом;
- артеріальним тиском;
- диханням;
- лужним резервом крові;
- насиченістю киснем.
Питання про необхідність інтубації та переведення пацієнта на штучне дихання вирішується на вимогу оперує лікаря і визначається технікою підходу.
В ході втручання анестезіолог повідомляє головному хірургові про показники життєзабезпечення. На етапі зашивання розрізу введення анестетика припиняється, і до кінця операції пацієнт поступово прокидається.
Як проводиться операція?
Ще стаття: Ускладнення стентування коронарних артерій
Ускладнення стентування коронарних артерій
Вибір техніки операції залежить від можливостей клініки і досвіду хірурга. В даний час аортокоронарне шунтування виконується:
- через відкритий доступ до серця при розрізі грудини, підключення до апарату штучного кровообігу;
- на працюючому серці без штучного кровообігу;
- при мінімальному розрізі — доступ не через грудину, а шляхом міні-торакотомії через міжреберний розріз завдовжки до 6 см.
Шунтування з невеликим розрізом можливо тільки для з’єднання з лівої передньої артерією. Така локалізація заздалегідь розглядається при виборі виду операції.
Технічно складно здійснити підхід на працюючому серці, якщо у хворого дуже вузькі вінцеві артерії. У таких випадках цей спосіб непридатний.
До переваг операції без підтримки апарату штучного нагнітання крові відносять:
- практична відсутність механічних пошкоджень клітинних елементів крові;
- скорочення тривалості втручання;
- зменшення можливих ускладнень, що викликаються апаратурою;
- більш швидке післяопераційне відновлення.
У класичному способі розтин грудної клітки проводять через грудину (стернотомія). Спеціальними гачками розводяться в сторони, а до серця приєднується апарат. На час операції він працює як насос і переганяє кров по судинах.
Зупинка серця викликається з допомогою охолодженого розчину калію. При виборі методу втручання на працюючому серці воно продовжує скорочуватися, а хірург входить в коронари з допомогою спеціальних пристосувань (антикоагуляторов).
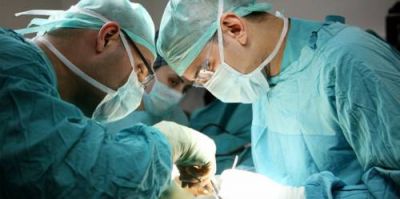
Зазвичай у складі оперує бригади не менше двох хірургів і медсестер
Поки що перший займається доступом до зони серця, другий забезпечує виділення аутососудов для перетворення їх в шунти, вводить в них розчин з гепарином, щоб запобігти утворенню тромбів.
Потім створюється нова мережа, що забезпечує окружний шлях доставки крові в ишемизированный ділянку. Зупинене серце запускається з допомогою дефібрилятора, а штучне кровообіг відключається.
Для зшивання грудини накладаються спеціальні щільні скоби. В рані залишають тонкий катетер для відведення крові та контролю за кровотечею. Вся операція триває близько чотирьох годин. Аорта залишається перев’язаною до 60 хвилин, штучне кровообіг утримують до 1,5 години.
Як протікає післяопераційний період?
З операційної хворого на каталці під крапельницею доставляють у відділення реанімації. Зазвичай тут він перебуває протягом перших діб. Дихання здійснюється самостійно. В ранньому післяопераційному періоді продовжують моніторування пульсу і тиску, контроль за виділенням крові з встановленою трубочки.
Частота кровотечі в найближчі години становить не більше 5% від всіх прооперованих пацієнтів. У таких випадках можливе повторне втручання.
У ¼ частини хворих спостерігаються різні порушення ритму. Звичайно самим небезпечним періодом вважаються перші 5 днів після операції. В терапію хворого обов’язково підключаються антиаритмічні засоби, противосвертывающие, антибіотики.
ЛФК (лікувальна фізкультура) рекомендується починати з другого дня: ногами робити рухи, що імітують ходьбу, тягнути шкарпетки на себе і назад, щоб відчувалася робота литкових м’язів. Така невелика навантаження дозволяє підсилити «проштовхування» венозної крові з периферії і запобігти тромбоутворення.
При огляді лікар звертає увагу на дихальні вправи. Глибокі вдихи розправляють тканину легенів і захищають її від застійних явищ. Для тренування застосовують надування куль.
Через тиждень видаляють шовний матеріал у місцях забору підшкірної вени. Пацієнтам рекомендують ще 1,5 місяця носити еластичний панчоху.
На загоєння грудини йде до 6 тижнів. Забороняється підйом вантажів і фізична робота.
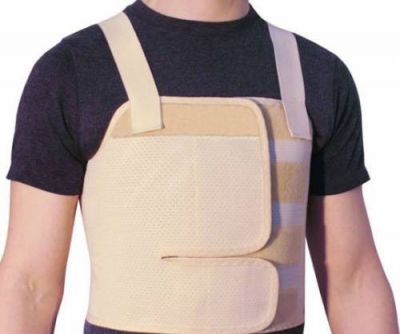
На грудну клітку надягають спеціальний бандаж, що підтримує ребра і грудину, для загоєння швів на шкірі і зміцнення грудинной кістки
Виписка зі стаціонару проводиться через тижневий термін.
У перші дні лікар рекомендує невелику розвантаження за рахунок легкого живлення: бульйон, рідкі каші, кисломолочні вироби. Враховуючи наявну крововтрату, пропонуються включення страв з фруктами, яловичиною, печінкою. Це допомагає відновити рівень гемоглобіну за місяць.
Руховий режим розширюють поступово з урахуванням припинення нападів стенокардії. Не варто форсувати темп і гнатися за спортивними досягненнями.
Найкращим способом продовження реабілітації є переклад в санаторій прямо зі стаціонару. Тут продовжиться контроль за станом пацієнта, підберуть індивідуальний режим.
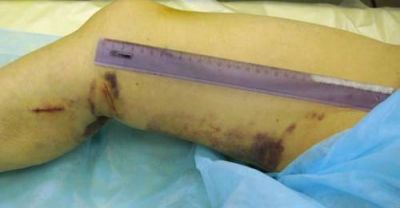
У місці забору вени залишаються невеликі гематоми, які через 10 днів зникають
Через 3 місяці кардіолог порекомендує перевірити функціонування коронарних судин за допомогою навантажувальних проб ЕКГ. Результат оцінюють як успішний при відсутності болю і патології на плівці.
Необхідно чітко розуміти, що операція не зупиняє атеросклеротичний процес і не виліковує гіпертонію. Тому пацієнт не повинен ігнорувати раніше призначене лікування.
Наскільки ймовірні ускладнення?
Вивчення статистики післяопераційних ускладнень вказує на певну частку ризику для будь-якого виду хірургічних втручань. Це слід з’ясувати, приймаючи рішення про згоду на операцію.
Летальний результат при плановому аортокоронарном шунтування зараз становить не більше 2,6%, в деяких клініках менше. Фахівці вказують на стабілізацію цього показника у зв’язку з переходом на безвідмовні операції людям похилого віку.
Прогнозувати заздалегідь тривалість і ступінь поліпшення стану неможливо. Спостереження за пацієнтами показує, що показники коронарного кровообігу після операції в перші 5 років різко скорочують ризик інфаркту міокарда, а в наступні 5 років не відрізняються від пацієнтів, які лікувалися консервативними методами.
«Строком дії» шунтуючого судини вважається від 10 до 15 років. Виживаність після операції становить протягом п’яти років — 88%, десяти — 75%, п’ятнадцяти — 60%.
Від 5 до 10% випадків серед причин смертельного результату припадає на гостру серцеву недостатність.
Які ускладнення можливі після операції?
Найбільш частими ускладненнями аортокоронарного шунтування вважаються:
- кровотеча,
- порушений ритм серця.
До менш частим відносять:
- інфаркт міокарда, викликаний відірвався тромб:
- неповне зрощення грудинного шва;
- інфікування рани;
- тромбоз і флебіт глибоких вен ноги;
- інсульт;
- ниркову недостатність;
- хронічний біль у зоні операції;
- формування келоїдних рубців на шкірі.
Ризик ускладнень пов’язаний з тяжкістю стану хворого до операції, супутніми захворюваннями. Збільшується в разі екстреного втручання без підготовки і достатнього обстеження.
Після операції хворий повинен щоквартально спостерігатися кардіологом, продовжувати прийом коронаролітиків, статинів (за показаннями), дотримуватися антихолестеринової дієти. Кілька років повернутої активного життя треба цінувати і перебудувати свій режим на більш підходящий для здоров’я.
Відгуки пацієнтів, які пережили операцію, змушують задуматися про особистому виборі та цінності у житті.
Галина Михайлівна, 58 років, вчитель музики: «Прочитала статтю і стала згадувати про те, що мене спонукало до згоду на операцію. Тільки дожила до пенсії, як стався інфаркт. Правда, до цього 10 років була постійна гіпертонія. Лікувалася час від часу, відпочивати було ніколи (як всі музработники, колымлю ще в двох місцях). Опинившись на лікарняному ліжку з постійними нападами і страхом, погодилася, навіть не замислюючись про наслідки. На консультацію направили в обласний кардіологічний центр. 3 місяці чекала черги на коронарографію. Коли запропонували операцію, відразу погодилася. До і після виконувала всі за рекомендаціями лікаря. Біль у грудях тривала 3 дні, потім практично зникла. Зараз продовжую займатися улюбленою справою, веду учнів, підробляю в оркестрі».
Сергій Миколайович, 60 років, підполковник у відставці: «Неможливо постійно боятися і чекати інфаркту, краще ризикнути. Після операції 2 роки нападів практично немає. Раз збільшив навантаження на дачі, відчув запаморочення. Після відпочинку пройшло. Може, хоч 5 або 10 років зможу прожити, не згадуючи про серце. Мої ровесники вже не в змозі фізично працювати».
