 Зміст:
Зміст:
- Основні причини
- Види дефектів розвитку перегородки
- Як аномалія змінює кровообіг
- Симптоматика малих дефектів
- Симптоматика середніх і великих дефектів
- Як ДМЖП проявляється в дорослому віці
- Способи діагностики
- Які ускладнення можуть виникнути
- Способи лікування
- Прогноз
Дефект міжшлуночкової перегородки — одна з вроджених аномалій розвитку серця, що виникає на стадії формування органів і систем плоду в перші 8 тижнів вагітності. Частота виникнення цього пороку коливається за різними даними від 17 до 42% від усіх вроджених змін серця у дітей. Залежно від статі дитини не простежується.
Виявляється єдиним структурним порушенням або у складі тетради Фалло (в групі з чотирьох вад).
За клінічною класифікацією відноситься до патології, що призводить до скиду крові з лівих відділів у праві.
Основні причини
Найбільш частою причиною виникнення дефекту міжшлуночкової перегородки або ДМЖП вважаються:
- інфекційні захворювання (респіраторні інфекції, краснуха, епідемічний паротит, вітрянка);
- ранній токсикоз вагітності;
- побічна дія лікарських препаратів;
- голодні дієти матері;
- нестача вітамінів в живленні вагітної жінки;
- можливі вікові зміни при вагітності після 40 років;
- хронічні хвороби майбутньої матері (цукровий діабет, серцево-судинна недостатність);
- радіаційне опромінення;
- генетичні мутації (від ¼ до ½ випадків межжелудочкового пороку поєднується з іншими вродженими змінами, хворобою Дауна, аномаліями розвитку кінцівок, нирок).
Види дефектів розвитку перегородки
Між шлуночками розташована перегородка, що складається на 2/3 з м’язової тканини і тільки у верхньому відділі – із фіброзної перетинки (мембрани). Відповідно, по розташуванню отвори розрізняють м’язовий дефект міжшлуночкової перегородки і мембранозный. Більш поширена локалізація в місці стикування цих частин (перимембранозное отвір).
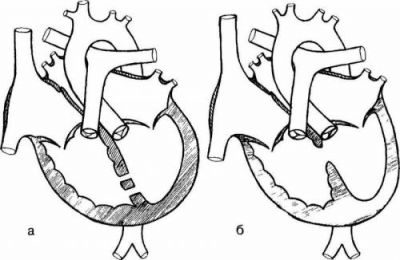
Ліворуч показано м’язовий дефект, праворуч — мембранозный
Пристосовуючись до функціонування в незвичайних умовах, серце разом з клапанним апаратом утворює припливні і виводять шляху для нового русла.
М’язовий дефект в перегородці формується з частотою до 20%, а перимембранозный – в 4 рази більше. Для м’язових «вікон» характерний розмір до 10 мм у діаметрі, а в мембрані виникають отвору до 3 см.
Розташування отвори виявляється важливим у функціонуванні провідних волокон атріовентрикулярного пучка (пучок Гіса), які забезпечують передачу нервових імпульсів від передсердь до шлуночків. Виникають блокади різного ступеня.
Як аномалія змінює кровообіг
Дефект міжшлуночкової перегородки серця локалізується в м’язовій частині, в перегородці або в області мембрани. Отвір зазвичай доходить від 0,5 до 3 см, може приймати округлу форму або вид щілини. На тлі невеликих дефектів (до 10 мм) істотних змін не відбувається. Але при значних отворах страждає нормальний кровотік.
При скороченні м’яза серця через патологічний прохід кров протікає зліва направо, так як тиск в лівому шлуночку більше, ніж у правому. Якщо отвір досить велика, кров у збільшеному обсязі надходить у правий шлуночок. Це призводить до гіпертрофії його стінок, далі – до розширення легеневої артерії, по якій венозна кров надходить у легеневу тканину. Зростає тиск у легеневій артерії, отже, в судинах легенів. Вони рефлекторно спазмуються, щоб не «наповнити» легені.
У стадію розслаблення тиск у лівому шлуночку менше, ніж у правому, оскільки він краще спорожняється, тому кров спрямовується в зворотному напрямку – справа наліво. В результаті лівий шлуночок отримує кров з лівого передсердя і додатково з правого шлуночка. Переповнення створює умови для розширення порожнини з наступною гіпертрофією стінки лівого шлуночка.
Постійний скидання з лівого шлуночка і розведення венозної, збідненої киснем, кров’ю призводить до кисневого «голоду» всі органи і тканини (гіпоксія).
Порушення нормального внутрішньосерцевого потоку крові в поєднанні з порушеним ритмом створюють умови до тромбоутворення і перенесення емболів в судини мозку, легенів. Клінічні ознаки захворювання залежать від величини дефекту, тривалості захворювання, швидкості наростання змін гемодинаміки, компенсаційних можливостей.
Симптоматика малих дефектів
«Малими» вважаються дефекти до 10 мм у діаметрі, або прийнято орієнтуватися на індивідуальні розміри аорти, якщо аномальне отвір розкривається до 1/3 аортального виходу з лівого шлуночка. Найчастіше це нижні м’язові аномалії.
Дитина народжується у визначений термін, розвиток проходить нормально. Але з перших днів життя у новонародженого над усією поверхнею серця прослуховується грубий шум. Він іррадіює в обидві сторони, чутний на спині. Цей ознака тривало залишається єдиним клінічним проявом пороку.
Рідше при накладенні руки на передню стінку грудної клітки у малюка відчувається тремтіння або вібрація. Симптом пов’язаний з проходженням крові через вузьке міжшлуночковий отвір.

Мармуровість шкіри на руках, ногах, грудях
У старшому віці у дитини при вертикальному положенні і після фізичного навантаження шум слабшає. Це пов’язують з майже повним стисненням дефекту м’язовою тканиною.
Симптоматика середніх і великих дефектів
До «середнім» належать дефекти розміром від 10 до 20 мм, до «великим» — більш, ніж 20 мм. Новонароджені з’являються на світ з достатньою вагою. Деякі вчені вважають, що до 45% з них вже мають початкові ознаки гіпотрофії (схильність до низької ваги).
Надалі у дитини прогресує недолік ваги і доходить до одного із ступенів дистрофії (з першої до третьої). Це пояснюється тканинною гіпоксією і недоїданням.
У малюків з перших днів виявляють такі ознаки:
- труднощі при ссанні молока (дитина часто відривається від грудей);
- поява задишки;
- блідість шкіри з синюшністю навколо рота, що підсилюється при плачі, напруженні;
- підвищена пітливість.

Кінцівки холодні, можливий мармуровий відтінок шкіри
У ¼ новонароджених виникають ознаки недостатності кровообігу, здатні привести до летального результату. Подальший розвиток дитини ускладнюється частими застудами, бронхіти, запалення легень, пов’язаними з перевантаженням легеневого кола кровообігу. Задишка майже постійна, посилюється при годуванні, плачі. З-за неї малюк не може грати з однолітками.
До 3-4 років:
- Дитина скаржиться на болі в області серця, перебої.
- Можливі носові кровотечі і непритомність.
- Синюшність носогубної області стає постійною, проявляється на пальцях рук і ніг.
- Кінцеві фаланги пальців на руках стають розширеними і плоскими (симптом «барабанних паличок»).
- Турбує задишка в положенні лежачи (ортопное).
- Кашель стає постійним.
- Малюк сильно не добирає у вазі і відстають у рості.
При аускультації вислуховується грубий шум в серці, вологі хрипи в нижніх відділах легень. Пальпується збільшена печінка. Набряки на ногах для дітей не характерні.
Як ДМЖП проявляється в дорослому віці
При відсутності необхідної діагностики аномалію виявляють уже в дорослому стані. Найбільш характерні ознаки проявляються у вигляді розвиненої серцевої недостатності: задишка в спокої, вологого кашлю, аритмії, болю в серці.
Якщо порок серця виявлено у жінки під час вагітності, то терміново слід провести діагностику для встановлення розміру дефекту. При невеликому межжелудочковом проході проблем під час вагітності не очікується. Пологи проходять самостійно.
Але при вираженому дефекті навантаження при вагітності сприяє декомпенсації стану жінки: з’являється серцева недостатність, порушення ритму, набряки, задишка.
Киснева недостатність матері позначається на розвитку плоду. Значно підвищується ризик народження дитини з вродженими захворюваннями. Лікування в період вагітності також може негативно позначитися на майбутній дитині. Доводиться застосовувати сильні серцеві препарати, що діють токсичною чином на плід.
В таких умовах збільшується спадкування вад розвитку. Тому деяким жінкам з ДМЖП вагітність категорично протипоказана. Лікарі рекомендують планувати вагітність і проводити лікування заздалегідь.
Способи діагностики
Всі новонароджені немовлята оглядаються дитячим лікарем-неонатологом, мають спеціальну підготовку по хвороб вродженого характеру і аномалій розвитку. Ознаки, що виявляються при прослуховуванні серця, є обґрунтованими показаннями до використання додаткових методів. Малюка з мамою переводять в дитячу клініку або спеціалізований лікувальний заклад для подальшого обстеження та вибору способу лікування.
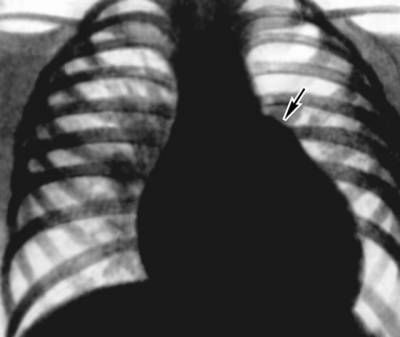
Картина рівномірно розширеного серця
Які ускладнення можуть виникнути
Невеликі розміри дефекту міжшлуночкової перегородки протікають без яких-небудь проблем. Навіть можуть самостійно закритися в дитячому віці. Ускладнення виникають при великому дефекті, відсутності своєчасного лікування. Вони викликають ситуації, небезпечні для життя.
Ознайомтеся зі статтею:
Операція при вродженій ваді серця
Незворотні зміни в легеневій тканині або синдром Ейзенменгера виникає як у ранньому дитинстві, так і в дорослому стані. При цій патології налагоджується постійний скидання крові з правого шлуночка у лівий, котрий не компенсується навіть під час систолічного скорочення серця, тому що правий шлуночок стає сильнішою лівого. Клінічно виявляється виражена киснева недостатність тканин і органів: синюшність шкіри, задишка, порушену будову кінцевих фаланг пальців, застійні явища в легенях.
Серцева недостатність виникає після стадії гіпертрофії м’язового шару шлуночків у зв’язку з відсутністю енергетичних запасів, порушенням надходження потенційних джерел енергії. Серце втрачає можливість перекачувати кров. Тому формуються ознаки як лівошлуночкової, так і правошлуночкової недостатності.
З-за підвищеної можливості потрапляння в порожнину серця емболів з хронічних і гострих гнійних вогнищ (ангіна, каріозні зуби, тромбофлебіт) значно зростає ризик інфекційного запалення внутрішнього шару серця (септичного ендокардиту).
Попадання тромбів в судини головного мозку викликає закупорку надходження крові. Це призводить до інсульту в молодому віці.
Способи лікування
Тактика лікування дефекту міжшлуночкової перегородки вибирається з урахуванням розміру отвору, віку пацієнта, розвитку компенсаторних механізмів. Якщо немає безпосередньої загрози життю, то питання про екстрене хірургічне втручання не виникає. Маленькі розміри або зовсім не викликають дискомфорту у хворого, або добре переносяться з деякими рекомендаціями по режиму (уникати будь перевантаження, стресових станів, інфекції).
Дитину спостерігають кардіохірурги до 4-5летнего віку
Лікарські засоби
Препаратів, що викликають зрощення дефекту, не існує. Лікування медикаментами сприяє підтримці сили серцевих скорочень, поставляє в м’яз енергію, знижує кисневу недостатність і підвищує стійкість тканин до неї (Індерал, Анаприлін, Дигоксин).
Крім того, слід побоюватися підвищеного тромбоутворення, тому застосовуються засоби, що знижують згортання крові (Аспірин, Варфарин).
Покращують живлення міокарда за рахунок Оротат калію, Інозину, Панангина, вітамінів групи В з фолієвою кислотою.
В якості антиоксидантів застосовують вітаміни С, А, Е, Есенціале, ліки, що містять селен.
Всі препарати призначаються тільки лікарем. Не слід самостійно змінювати дозування або засіб лікування.
Які операції застосовуються
Кардіохірурги рекомендують провести операцію в дошкільному віці, щоб встигнути запобігти можливі ускладнення до періоду статевого дозрівання.
По суті, оперативне втручання полягає в ушивання країв дефекту при невеликих розмірах і накладення «заплатки», що перекриває ненормальне сполучення між шлуночками.
Такий малотравматичний метод, як катетеризація порожнини шлуночків під рентгенівським контролем з установкою через зонд сітки-заплатки, добре переноситься пацієнтами. В післяопераційному періоді сітка проростає власними тканинами і закріплюється.
Хірургічне втручання на відкритому серці здійснюється під загальним наркозом з використанням апарату штучного кровообігу. Серце розкривається, до перегородки пришивається «латка» із синтетичної тканини.
Прогноз
Малі дефекти закриваються самостійно у 25-60 % дітей до п’ятирічного віку. Для середніх розмірів такий показник набагато менше (10%). Закриття забезпечується тканиною сусіднього клапана. Під час росту серця зменшується вплив маленького дефекту на кровообіг.
Однак для великих дефектів прогноз не така втішна. Без своєчасної операції до року помирають 1/10 пацієнтів, у дорослому стані середня тривалість життя не перевищує сорока років.
