 Зміст:
Зміст:
- Навіщо потрібні миелобласты
- Причини
- Клініка гострого лейкозу миелоцитарного
- Клініка хронічного мієлобластного лейкозу
- Режим і харчування хворого
- Лікування гострого мієлолейкозу
- Лікування хронічного мієлолейкозу
- Прогноз
- Проблеми «у нас» і «у них»
Мієлобластний лейкоз — це опухолеподобное захворювання крові, викликане надмірним розвитком проміжних клітин лейкоцитарного ряду (гранулоцитів). Хвороба виникає в гострій або хронічній формі. Вражає людей різного віку та статі. Особливістю миелобластных лейкозів, як і інших, є відсутність переходу гострої форми у хронічну.
Це різні захворювання, зі своєю клінікою, стадіями перебігу прогнозом. Назва пов’язана з переважною роллю в патогенезі виду проміжних незрілих лейкоцитів.
У дітей мієлобластний лейкоз (гострий) становить 15% онкопатології. Виявляють щорічно менше 1-го хворого в розрахунку на 100 тисяч дітей. Значне зростання захворюваності відбувається у віці 40 – 45 років та у літніх.
Навіщо потрібні миелобласты?
Миелобластами називаються клітини-прабатьки гранулоцитів, до яких відносяться нейтрофіли, еозинофіли, базофіли (клітини мієлоїдного ряду). Вони разом становлять понад 80% всіх лейкоцитів.
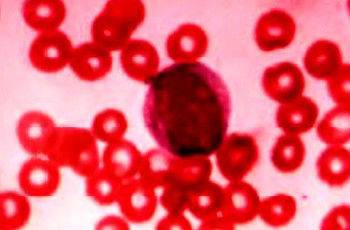
Так виглядає миелобласт під мікроскопом
Головна відмінність мієлобластів від інших клітин крові — великий розмір і велике ядро. При аналізі периферичної крові іноді потрапляють в поле зору лаборанта, тому що невелика частина вільно циркулює по кров’яному руслу.
Інша, основна частина, знаходиться в кістковому мозку, селезінці, лімфовузлах і забезпечує за допомогою свого поділу виробництво таких клітин — промієлоцитів, які дозрівають до нормальних гранулоцитів.
Баланс між «прабатьками» та робочими клітинами забезпечується потребами організму. Тільки цілком зрілі клітини можуть виконувати захисну функцію і забезпечувати достатній імунітет.
Збій процесу дозрівання миелоцитарных клітин призводить до надмірного накопичення в складі крові. При цьому різко падає кількість «працездатних» елементів, порушуються багато функцій організму.
Причини
Причиною, що викликає порушене кровотворення, в даний час вважається зміна складу і структури хромосом людини. Воно може виникнути у дітей і у дорослих під впливом мутагенних факторів:
- випромінювання радіації;
- поширення хімічних агентів, особливо бензолу, у лакофарбовій промисловості, при вичинці шкір;
- лікування препаратами цитостатичного дії і імунодепресантами;
- спадкова нестійкість мієлоцитів.
Клінічні прояви, симптоми і перебіг залежать від форми захворювання.
Клініка гострого лейкозу миелоцитарного
Найбільш часта форма лейкозу у дорослих. Пухлинні мієлобластні клітини розростаються і наповнюють кістковий мозок, селезінку, лімфатичні вузли, печінка, слизову оболонку шлунка і кишечника. У 30% випадків вони розташовані в легеневій тканині, в 25% — в мозкових оболонках. Одночасно блокується нормальний розвиток тромбоцитів і еритроцитів. За переважанням порушень складу крові виділяють сім типів гострого мієлобластного лейкозу.
Клінічні прояви обумовлені пригніченням конкретного паростка крові:
- при зниженні кількості еритроцитів основними є симптоми недокрів’я (анемії) — блідість шкіри, підвищена стомлюваність, головні болі і запаморочення, задишка при навантаженні;
- якщо знижені тромбоцити, виникають кровотечі різної тяжкості (носові, маткові, шлункові), на тілі з’являється безліч синців;
- лейкопенія призводить до частих інфекційних захворювань із затяжним перебігом, ускладненнями, артритів.
Клініка хронічного мієлобластного лейкозу
Хронічний мієлобластний лейкоз, на відміну від гострого, викликаний розростанням більш молодих і зрілих клітин, а не бластів. Але вони також пригнічують розвиток еритроцитарного та тромбоцитарного паростків. Захворювання може тривати багато років. У перебігу хвороби розрізняють три стадії.
Початкова не має практичних симптомів, виявляється випадково. Ретроспективно встановлено такий лабораторний симптом, як лейкоцитоз неясного походження. У деяких пацієнтів є невелике збільшення селезінки, яке викликає рідкісні тупі болі в лівому підребер’ї, відчуття тяжкості, переїдання. Кількість тромбоцитів у крові навіть збільшується.
Розгорнута — починається лейкемічна інфільтрація, з’являються клінічні симптоми:
- підвищена пітливість;
- стомлюваність і слабкість;
- постійна невисока температура тіла;
- схуднення;
- біль і тяжкість після ходьби в лівому підребер’ї, що віддають в ліве плече, посилюються при диханні;
- нудота, втрата апетиту;
- жовтушність шкіри і слизових;
- болі в області серця, аритмія.
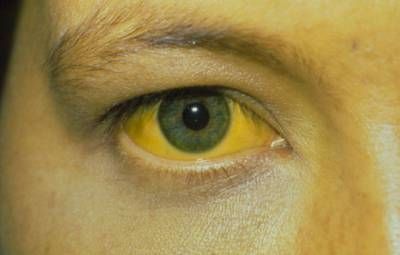
Жовтушність склер і шкіри
Симптоми, пов’язані з ураженням печінки, селезінки, інтоксикацією білірубіном, наростанням анемії. Тривалість стадії без лікування — від півтора до 2,5 років, при лікуванні — 5 і більше.
Термінальна — різко погіршуються всі прояви, підвищується температура до значних цифр, з’являються сильні болі в кістках, геморагічне ускладнення (часті носові кровотечі).
Лейкемічні інфільтрати викликають локальні зміни за місцем розташування:
- підшкірні лейкеміди;
- радікулітние болю (по ходу нервових корінців);
- менінгеальні симптоми (в оболонках мозку);
- на слизових оболонках (шуби, кишечник) виникає спочатку запалення, потім виразка.
Хворі зазнають тяжких інфекційних ускладнень, службовцям причиною смерті. Тривалість стадії — від півроку до року.
В термінальній стадії можливо появи бластних кризів, коли в кров викидається безліч мієлоцитів. При такому перебігу проводиться диференціальна діагностика з гострою формою хвороби.
Також прочитати:
Гострий лімфобластний лейкоз
Режим і харчування хворого
Пацієнтам під час амбулаторного лікування рекомендується скорочення фізичних навантажень, відмова від куріння і алкоголю. Для живлення необхідні калорійні м’ясні продукти, свіжі овочі і фрукти. Не рекомендуються консерви, продукти з харчовими замінниками.
За наявності інфільтратів у ротовій порожнині і по ходу кишечника рекомендується перетерта щадна їжа.
Необхідні прогулянки на свіжому повітрі, носіння захисної маски.
Лікування гострого мієлолейкозу
При виявленні гострого лімфобластного лейкозу застосовують лікування хіміотерапевтичними засобами, які діють на мієлоцити (Цитарабін, Даунорубицин, Доксорубіцин). Їх негативний ефект — виражені побічні реакції у вигляді нудоти, блювоти, наростання слабкості, підвищення чутливості до будь-яких інфекцій.
Хворих в стаціонарах містять в боксированных умовах, персонал і родичі постійно носять марлеві маски для попередження передачі інфекції при розмові.
У більшої частини хворих через кілька тижнів настає поліпшення. В аналізах крові не виявляють мієлоцитів.
Схема лікування змінюється лікуючим гематологом. Необхідно продовжити ремісію. Для цього використовують трансплантацію кісткового мозку. Мієлобластний лейкоз лікується або своїм, взятим перед хіміотерапією та замороженим кістковим мозковим речовиною, або підбирається донор серед кровних родичів.
Після кожної трансплантації гематологи очікують на реакцію відторгнення чужорідної тканини. Це може сильно ускладнити перебіг хвороби. У гематологічних клініках Європи розпочато використання стовбурових клітин.
Лікування хронічного мієлолейкозу
При хронічній формі мієлолейкозу лікування починається після обстеження та підтвердження діагнозу. Основні препарати для хіміотерапії: Міелосан, Міелобромол, Гексофосфамид, Меркаптопурин. З їх допомогою намагаються уникнути бластного кризу.
Використання дозованого променевої терапії дозволяє загальмувати вироблення бластних клітин. Протипоказано опромінення при значної тромбоцитопенії, вираженому недокрів’ї.
Пацієнти довго лікуються в стаціонарі
При порушенні еритроцитарного кровотворення призначають Гемостимулин, курси вітамінів, Ферроплекс, переливання крові.
В термінальній стадії додаються високі дози Преднізолону, симптоматичні препарати.
Прогноз
Прогноз захворювання при гострій формі у дорослих відносно благополучне: повної ремісії вдалося досягти у ¼ пацієнтів, неповному — до 80%.
У дітей, хоча поява гострого мієлобластного лейкозу буває рідко, хвороба відрізняється вираженою інтоксикацією, різким збільшенням печінки і селезінки, ремісії досягти важко. Виживаність становить 17 місяців після діагностики захворювання.
При хронічному мієлобластному лейкозі середня виживаність пацієнтів — 4,5 роки, при хорошій реакції на лікування — до 15 років.

Обмін думками дозволяє виробити єдині стандарти лікування
Проблеми «у нас» і «у них»
Лікуванням та розробкою оптимальних комбінацій цитостатичної та променевої терапії займаються провідні вчені світу. Щороку з’являються нові препарати, методики лікування.
У червні 2015 року в Москві пройшла міжнародна конференція спеціалістів з онкогематології. У доповідях європейських і російських вчених прозвучали загальні думки:
- не може існувати профілактика лейкозів, оскільки виникнення захворювання носить характер випадковості, це схоже на профілактику блискавки;
- зростання захворюваності в Росії пов’язаний з поліпшенням діагностики і раннім виявленням, а в Європі — зі старінням населення;
- до 40% осіб з мієлобластний лейкоз можуть мати тривалі ремісії;
- показники ефективності лікування в Росії і в Європі однакові;
- затримується розповсюдження трансплантації кісткового мозку із-за відсутності в РФ фінансового забезпечення операції, а в європейських клініках — це справа держави, донори грошей не отримують;
- істотна проблема лікування — дорожнеча ліків.
