 Зміст:
Зміст:
- Як пов’язані ритм серця і мозковий кровообіг?
- Як порушується фізіологія скорочень?
- Види синдрому
- Причини і фактори ризику
- Клінічні прояви
- Які можливі наслідки?
- Чи можна відрізнити напад при синдромі Морганьї-Адамса-Стокса від інших варіантів втрати свідомості?
- Яке обстеження необхідно зробити для підтвердження діагнозу?
- ЕКГ-ознаки синдрому
- Способи невідкладної допомоги
- Терапія
Повна атріовентрикулярна блокада розвивається при перериванні проведення імпульсу збуджень від передсердь до шлуночків. Розрив залежить від органічних змін у провідній системі і підвищення активності блукаючого нерва.
За даними кабінетів функціональної діагностики, повна блокада зустрічається від 0,5 до 0,8% на 10 тис. ЕКГ-досліджень. У тих випадках, коли вогнище збудження знаходиться нижче атріовентрикулярного вузла, число скорочень серця різко зменшується до 25-30 в хвилину.
Перший орган, який не справляється з умовами кисневої недостатності, — головний мозок. Він реагує раптовим непритомних станом з судомами, патологічним диханням. Так клінічно проявляється синдром Морганьї-Адамса-Стокса (названий на честь учених, які займалися вивченням проблем провідності серця).
Як пов’язані ритм серця і мозковий кровообіг?
Головний мозок потребує постійного надходження кисню для утворення енергії. Ніяких «запасів» в нейронах немає. При зниженні частоти серцевих скорочень до 40-50 в хвилину серце і судини пристосовуються за рахунок збільшення кожної систоли в обсязі, гіпертрофії міокарда.
Але подовження пауз між скороченнями шлуночків до декількох секунд супроводжується уповільненням кровотоку в судинах мозку і короткочасним «вимиканням» свідомості на 1-2 секунди.
Дослідження показали, що пауза тривалістю 3 секунди викликає запаморочення, 9 секунд — непритомність, 15 секунд — важкий стан з епілептиформними припадками і можливим смертельним наслідком.
Тяжкість і тривалість нападів обумовлені загальним станом пацієнта, причиною ішемії мозку, швидкістю надання першої допомоги.
При повній втраті атріовентрикулярного шляху проведення збудження стан людини залежить від здатності ділянки провідної системи нижче місця пошкодження виробляти імпульси і «запускати» скорочення міокарда.
Як порушується фізіологія скорочень?
У разі повної атріовентрикулярної блокади камери серця (передсердя і шлуночки) скорочуються в індивідуальному ритмі. Це підтверджується рівними відстанями комплексів на ЕКГ.
Імпульс може виникнути в пучку Гіса:
- до місця поділу на ліву і праву ніжку;
- у місці поділу;
- після поділу;
- в одній з ніжок.
Найчастіше патологічний процес поширюється зверху-вниз (низхідна блокада) і захоплює спочатку стовбур пучка Гіса, потім переходить на одну з ніжок. Але наводяться випадки спостереження висхідного напрямку, коли процес починається з ніжок, а потім піднімається і блокує весь стовбур. Подібне протягом можливо при інфаркті міокарда.
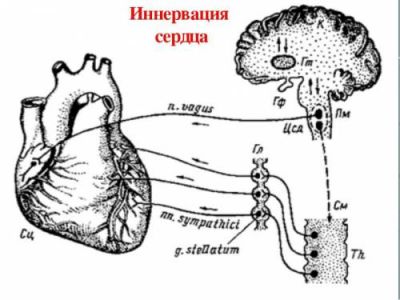
Блукаючий нерв (вагус) активує синусовий вузол
Якщо руйнування відбувається в місці поділу пучка, то імпульси виникають самостійно в лівій або правій ніжці і передаються по черзі на один шлуночок, потім на інший. Це нагадує шлуночкову екстрасистолію.
Види синдрому
Напади Морганьї-Адамса-Стокса можуть виникати у пацієнтів без атріовентрикулярної блокади. Тому прийнято виділяти 3 форми синдрому:
- гипердинамическую (тахикардитическую) — викликана тріпотінням або фібриляцією шлуночків, слабкість синусового вузла, синоаурикулярной блокадою, розвивається на тлі частоти скорочення 250 і більше за хвилину, становить половину всіх випадків;
- брадикардитическую — розвивається при повній атріовентрикулярній та синоатріальної блокадах, зупинки синусового вузла, при цьому частота шлуночкових скорочень доходить до 25 в хвилину;
- змішану — виражається в чергуванні перших двох форм.
Причини і фактори ризику
Синдром Морганьї-Адамса-Стокса виражається в повторних нападах гострої ішемії мозку. Причинами порушень скорочувальної можливості міокарда і переходу на рідкісний ритм можуть бути:
- повна атріовентрикулярна блокада;
- нестійкий перехід неповної блокади в повну при дистонії вегетативної нервової системи з підвищенням ролі блукаючого нерва;
- наслідок нападу пароксизмальної тахікардії, асистолія, фібриляції шлуночків;
- брадикардія, спричинена передозуванням або індивідуальною чутливістю до ліків (серцевих глікозидів, β-адреноблокаторами, Лидокаину, Аміодарону, препаратів групи блокаторів кальцієвих каналів);
- отруєння отруйними речовинами.
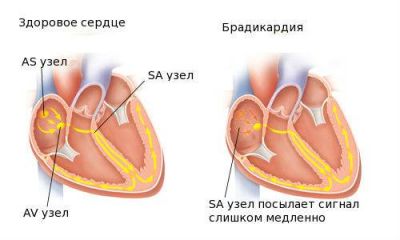
Брадикардія може бути викликана неповноцінністю синусового вузла
Фактори ризику розвитку синдрому мають пацієнти з:
- ішемією міокарда при гострому інфаркті, кардіосклерозі, кардиомиопатиях;
- запальними процесами в м’язі серця, що поширюються на провідну систему при міокардитах різного генезу;
- системним амілоїдозом;
- підвищеним відкладенням заліза при гемосидерозе і гемохроматозі;
- функціональними порушеннями провідності в атриовентрикулярном вузлі;
- дифузне розростання рубцевої тканини з ураженням серця при системній склеродермії, червоному вовчаку, ревматоїдному артриті, хвороби Льова і Легенера;
- захворюваннями з загальними нейром’язовими змінами (миотония, такі рідкісні генетичні захворювання, як синдром Кернса-Сейра);
- проживають у тропічних країнах, де поширена хвороба Шагаса, що викликається інфекційним збудником (трипаносомами).
Клінічні прояви
Частота нападів коливається індивідуально: в одних пацієнтів вони виникають раз у три роки, в інших — по кілька десятків за добу. Всього серед людей з повною атріовентрикулярною блокадою синдромом страждають від 25 до 60%.
Провокаторами клініки є:
- емоційне напруження, переживання;
- нервова перевантаження;
- різкі рухи тіла, особливо підйом з лежачого у вертикальне положення.
Перед втратою свідомості у хворого з’являються:
- раптове занепокоєння;
- запаморочення;
- загальна слабкість;
- шум в голові і вухах;
- темрява в очах;
- головний біль;
- значно підвищується потовиділення;
- нудота з позивами на блювоту.
При огляді лікар виявляє:
- підвищену тривожність пацієнта;
- блідість шкіри з посиніння губ;
- порушену координацію рухів, пацієнт може впасти.
Приблизно через хвилину пацієнт втрачає свідомість. Зовнішній вигляд і дані об’єктивного огляду виявляють:
- бліду шкіру, губи, кінчики пальців синюшного відтінку;
- розширення зіниць;
- липкий холодний піт;
- набряклі шийні вени;
- падіння артеріального тиску;
- знижений тонус м’язів кінцівок, можливі посмикування окремих м’язових груп на обличчі і тулубі або загальні клонічні судоми;
- пульс не визначається;
- тони серця глухі, аритмичные;
- при збігу скорочення передсердь і шлуночків прослуховується «гарматний тон;
- дихання стає рідкісним глибоким;
- мимоволі відокремлюються сеча і кал.
Якщо порівняти пульсуючі поштовхи шийних вен і частоту серцевих скорочень, то виявляється різниця, оскільки хвилі пульсації викликаються предсердными імпульсами.
Прийнято розрізняти 3 форми симптомокомплексу:
- легка — протікає без втрати свідомості, пацієнт скаржиться на запаморочення, порушену чутливість, шум у вухах;
- середньої тяжкості — відрізняється втратою свідомості, але відсутністю судом і мимовільного сечо – і калоотделения;
- важка — повна розгорнута клінічна картина.
Які можливі наслідки?
Також ви можете прочитати: Як відновити серцевий ритм
Як відновити серцевий ритм
Тривалість нападу коливається від декількох секунд до хвилин. Прийшовши у свідомість, пацієнт не пам’ятає, що з ним сталося. Серцеві скорочення відновлюються самостійно або при наданні медичної допомоги. Запізнювання може призвести до повної асистолії і смерті хворого.
Ознаками клінічної смерті є:
- повна відсутність свідомості;
- розширені зіниці;
- втрата рогівкових рефлексів;
- поодинокі дихальні рухи;
- неможливість прослухати серце і визначити пульс;
- артеріальний тиск на нулі.
Чи можна відрізнити напад при синдромі Морганьї-Адамса-Стокса від інших варіантів втрати свідомості?
Незаперечними клінічними ознаками синдрому вважаються:
- повільний, з великим наповненням, але правильний пульс;
- відсутність прискорення пульсу під впливом вдиху, затримки дихання, фізичного навантаження;
- відсутність око-серцевого рефлексу (проба Ашнера з натисканням на очні яблука, у здорової людини пульс скорочується на 5-8 ударів в хвилину);
- самостійні і більш часті пульсові хвилі на шийних венах;
- поєднання «гарматного» тону і венозної хвилі.
Остаточне підтвердження дають тільки електрокардіографічні ознаки.

Вважати пульс слід при наявності секундної стрілки за повну хвилину
Раптова втрата свідомості можлива при наступних захворюваннях:
- епілепсії та істерії;
- тромбоемболії легеневої артерії;
- нападі транзиторної ішемічної атаки головного мозку;
- інсульті;
- ортостатичному колапсі;
- тромбозі камер серця;
- гіпоглікемічному стані;
- різкому стенозі гирла аорти;
- захворювання внутрішнього вуха (хвороби Меньєра).
Яке обстеження необхідно зробити для підтвердження діагнозу?
У діагностиці важливо не тільки зареєструвати варіант порушення провідності, але і виявити його причину. Найбільш інформативні методи:
- ЕКГ в динаміці;
- холтерівське моніторування;
- коронарографическое дослідження судин.
Іноді доводиться застосовувати біопсію міокарда.
ЕКГ-ознаки синдрому
Оскільки передсердя і шлуночки скорочуються окремо один від одного, то на ЕКГ можна простежити самостійний передсердний ритм частіше з частотою 150 в хвилину і шлуночковий — нижче 40.
- Інтервал Р—Р і R—R постійно однакові, але R—R значно більше.
- Шлуночковий комплекс за формою залежить від місця блокади, може розширюватися.
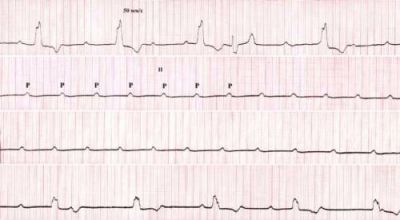
Зубець Р виявляється в будь-якому місці — перед Т, на QRS, між ними
При холтеровском моніторуванні вдається зареєструвати зміни тимчасового характеру, випадки поєднання з тріпотінням або фібриляцією передсердь (синдром Фредеріка). Крім того, виникнення нападів у нічний час дозволяє припустити посилення впливу блукаючого нерва.
Способи невідкладної допомоги
Від надання невідкладної допомоги залежить тривалість нападу, а іноді і життя пацієнта. До заходів, що стимулює серцевий ритм, відносяться:
- удар кулаком по нижній частині грудини;
- проведення непрямого масажу.
До комплексу реанімаційних заходів доводиться додавати штучне дихання, якщо пацієнт перестав дихати самостійно.
Навколишні зобов’язані викликати «Швидку допомогу». Медичні працівники застосовують для відновлення ритму розчин Адреналіну, Атропіну. Адреналін вводиться внутрішньосерцевої, оскільки знайти периферичні вени неможливе, Атропін — підшкірно.
При збереженні свідомості можна дати під язик пігулку Изадрина.
На тлі тахисистолии приймається рішення про використання дефібриляції. Машиною пацієнта терміново доставляють в реанімаційне відділення стаціонару.
Терапія
У реанімаційному відділенні хворого підключають до монітора і надають допомогу в залежності від фактичного порушення ритму.
- Використовуються крапельне введення Орципреналіну, Ефедрину. Продовжують кожні 4 години давати Ізадрін.
- Ін’єкції Атропіну і Ефедрину повторюють залежно від реакції на лікування.
- Для зняття гострих запальних явищ використовують введення кортикостероїдів.
- Оскільки при брадикардії формується гіперкаліємія і тканинної ацидоз, при нормалізації артеріального тиску використовуються сечогінні засоби, що виводять калій, і лужний розчин.

Препарат призначається лише тимчасово з-за ефекту звикання, продається в аптеці за рецептом
Якщо лікарська терапія неефективна, то приступають до найбільш швидкого увазі електростимуляції. Найчастіше для тимчасового ефекту використовують чреспищеводный доступ.
Після зняття нападу:
- призначається підтримуюча терапія у вигляді антиаритмічних засобів;
- проводиться лікування основної причини (зняття ішемії, усунення інтоксикації, протизапальні засоби);
- вирішується питання про подальше ризик раптової зупинки серця і доцільність імплантації кардіостимулятора.
Застосовуються кардіостимулятори двох типів:
- для постійної стимуляції серця — при повній блокаді;
- з режимом «на вимогу» — для випадків транзиторних порушень, неповної блокади.
Активний електрод, що виконує функцію водія ритму, проводять до правого шлуночка, а корпус закріплюють у чоловіків в прямому м’язі живота, а у жінок — між фасціями молочної залози і грудної м’язи.
Перевірку роботи кардіостимулятора необхідно проводити щоквартально.
Своєчасна імплантація дозволяє зберегти здоров’я пацієнта, повернути працездатність. Без лікування середня тривалість життя хворого не більше трьох років. Необхідно проводити профілактику основних причин асистолії, стежити за режимом.
Відео по темі:

