- Причини і механізм розвитку
- Форми захворювання
- Клінічні прояви
- Діагностика
- Класифікація
- Методи лікування
- Прогноз і профілактика
Друга за частотою виникнення злоякісна пухлина у жінок після новоутворень молочних залоз, рак шийки матки. Патологія зустрічається у 8-11 жінок з 100 тисяч. У світі щороку реєструється до 600 тисяч вперше виявлених випадків захворювання.
Ознаки раку шийки матки найбільш часто розвиваються у пацієнток у віці більше 40 років. Ризик захворіти у цій групі у 20 разів вище, ніж у дівчат 25 років. Близько 65% випадків виявляється у 40-60 років, 25% — у групі 60-69 років. Ранні стадії патології частіше виявляються у жінок 25-40 років. У цьому випадку захворювання добре виліковується, тому дуже важливо регулярно обстежуватися у гінеколога.
У Росії ранні стадії цієї патології реєструють у 15% хворих, запущені випадки – у 40% вперше звернулися пацієнток.
Причини і механізм розвитку
Карцинома шийки: що це таке? Згідно з визначенням Всесвітньої організації охорони здоров’я, це злоякісна пухлина, яка виникає з клітин шару, що вистилає поверхню органу зовні, тобто епітелію.
Сучасна медицина досі не має достатньо даних, що дозволяють з упевненістю говорити про етіологічні чинники хвороби. Механізм розвитку пухлини також мало вивчений. З цим багато в чому пов’язані труднощі профілактики та раннього виявлення новоутворень шийки.
Відомо, що причини раку шийки матки пов’язані з инифицированием вірусом папіломи людини 16 і 18 типу. Вірусна інфекція виявляється у 57% хворих.
Важливе значення має соціальне неблагополуччя і безладні сексуальні зв’язки. Доведено шкідливий вплив куріння.
Шийку матки вистилає багатошаровий епітелій. Його клітини мають плоску форму і розташовані пластами. Під дією вірусу епітелій поступово змінює свою будову, при цьому відбувається малігнізація – малігнізація тканин.
Етапи малігнизації:
- Епітеліальні клітини у відповідь на пошкодження починають більш інтенсивно ділитися, щоб відновити пошкоджену тканину.
- Виникають передракові зміни, які полягають у порушенні будови епітеліального пласта, — дисплазія.
- Поступово в товщі клітин з’являються злоякісні зміни: епітелій починає безконтрольно ділитися. Виникає преінвазивний рак шийки матки (in situ, або «на місці»).
- Потім злоякісне утворення поширюється за межі епітелію і проникає у строму – підлягає тканину шийки. Якщо це проростання менше 3 мм, говорять про мікроінвазивній карциномі. Це рання стадія інвазивного раку.
- При проростанні в строму більше 3 мм виникає інвазивний рак шийки матки. У більшості пацієнток зовнішні ознаки і клінічні симптоми захворювання з’являються тільки в цій фазі.
Виявлення передракових змін – основа ранньої діагностики та успішного лікування хвороби. Дисплазія супроводжується розмноженням змінених (атипових) всередині клітин епітеліального пласта, верхній шар при цьому не змінюється і складається зі звичайних клітин з ознаками ороговіння.
Карцинома in situ (преінвазивний, або неінвазивний рак шийки матки) супроводжується порушенням шаруватості епітелію і наявністю злоякісних клітин по всій його товщині. Однак підлягає тканина пухлина не проростає, тому вона добре лікується.
Форми захворювання
Морфологічна будова пухлини – це зовнішні зміни форми і структури її клітин. Від цих особливостей залежить ступінь зростання новоутворення та його злоякісність. Морфологічна класифікація включає такі форми:
- плоскоклітинний зроговілої;
- рак без ороговіння;
- низькодиференційований рак;
- залозистий (аденокарцинома).
Плоскоклітинний варіанти зустрічаються у 85% випадків, аденокарцинома – у 15%. Зроговілої рак шийки матки має високу ступінь клітинної зрілості і більш сприятливий перебіг. Він спостерігається у 20-25% жінок. Неороговевающая форма із середнім ступенем диференціювання діагностується у 60-65% пацієнток.
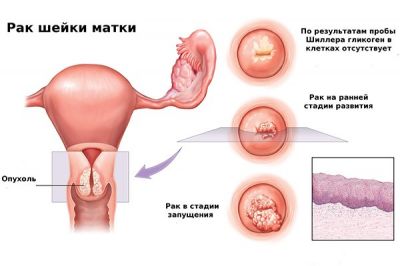
Аденокарцинома переважно розвивається в цервікальному каналі. Низкодифференцированные пухлини з високим ступенем злоякісності діагностуються рідко, тому своєчасна діагностика дає можливість успішно вилікувати більшість варіантів раку. У 1-1,5% хворих виявляються світлоклітинний, дрібноклітинний, мукоэпидермоидный і інші варіанти пухлини.
Залежно від напрямку росту новоутворення розрізняють такі форми:
- з эндофитным зростанням (на територію, у бік підлягають тканин, з переходом на тіло матки, придатків, стінку піхви);
- з екзофітним ростом (у просвіт піхви);
- змішана.
Клінічні прояви
Близько 10% випадків захворювання мають «німе», тобто не супроводжуються ніякими зовнішніми проявами. Ознаки раку шийки матки на ранній стадії можна виявити тільки при огляді і цитологічному дослідженні.
Як швидко розвивається пухлина?
Трансформація передракового стану в рак займає від 2 до 10 років. Якщо в цей час жінка регулярно обстежується у гінеколога, ймовірність розпізнавання хвороби на ранній стадії дуже велика. Перехід раку з 1-ї стадії в другу і наступні займає в середньому 2 роки.
У пізніх стадіях з’являються симптоми раку шийки матки:
- виділення кровянистого характеру;
- білі;
- біль.
Інтенсивність кров’янистих виділень може бути різна. Вони спостерігаються в двох варіантах:
- контактні: з’являються при статевому контакті, піхвовому гінекологічному дослідженні, а також нерідко при дефекації;
- ациклічні: являють собою мажучі виділення до і після менструального кровотечі і зустрічаються у 60% хворих.
У чверті пацієнток виникають світлі виділення – білі. Вони можуть мати водянистий характер або стають слизово-гнійними. Нерідко вони набувають смердючий запах. Білі з’являються з-за пошкодження лімфатичних капілярів при руйнуванні омертвілих ділянок злоякісного новоутворення. Якщо одночасно страждають і кровоносні судини, у виділеннях помітна домішка крові.
Як виявляється рак шийки матки у наступній стадії?
Багато пацієнтки скаржаться на біль в попереку, крижах, з поширенням в анальну область і ноги. Болі пов’язані зі здавленням нервових стовбурів пухлиною, яка поширилася на клітковину тазу. Больовий синдром виникає також при ураженні тазових лімфовузлів і кісток.
При проростанні новоутворення в стінку кишки або сечового міхура можливі запори, домішка крові в калі, прискорене хворобливе сечовипускання.
При здавленні великих лімфатичних колекторів з’являються набряки ніг. Можливе незначне підвищення температури. До неспецифічних проявів злоякісних пухлин відносяться слабкість, зниження працездатності.
Основні ускладнення, що вимагають негайної госпіталізації та лікування:
- інтенсивна кровотеча з піхви;
- кишкова непрохідність;
- гостра ниркова недостатність;
- сильний больовий синдром.
Діагностика
Щоб розпізнати пухлину шийки, лікарі аналізують історію життя і захворювання пацієнтки, проводять лабораторні та інструментальні дослідження. Комплексна діагностика раку шийки матки необхідна для уточнення стадії і визначення індивідуального лікувального плану.
Особливості історії життя, що збільшують ймовірність пухлини:
- рання сексуальна життя;
- численні статеві партнери;
- інфекційні захворювання, що передаються при статевих контактах;
- аборти;
- травма шийки при пологах;
- перенесена біопсія, діатермокоагуляція або діатермоконізація;
- герпес зовнішніх статевих органів.
Основа ранньої діагностики – щорічний профілактичний медогляд жінок з обов’язковим виконанням поверхневого зішкрібу з шийки і його цитологічним дослідженням. Цитологічний аналіз дозволяє добре розглянути клітини епітелію під мікроскопом і виявити передракові або злоякісні зміни.
Цитологічний скринінг необхідно проводити у всіх жінок з віком 18-20 років. Достатньо виконувати його 1 раз в 3 роки, однак при щорічному обстеженні частота виявлення злоякісної пухлини на ранній стадії збільшується. Аналіз мазка дає достовірний результат у 90-98% випадків, причому помилкові висновки найчастіше хибнопозитивні. Випадки, коли наявна пухлина не розпізнається при цитологічному дослідженні, зустрічаються вкрай рідко.
Як називається аналіз на рак шийки матки?
У багатьох країнах використовується цитологічний скринінг по Папаніколау, у Росії застосовується модифікація цього методу. Його починають проводити через 3 роки після початку статевого життя або при досягненні віку 21 рік. Припиняти скринінгове дослідження можна у жінок у віці понад 70 років при незміненій шийці і як мінімум трьох негативні результати мазка за останні 10 років.
При виявленні передракових змін (дисплазії) жінці проводять поглиблене обстеження.
Як визначити рак шийки матки на другому діагностичному етапі?
Для цього використовуються перераховані методи:
- гінекологічне дослідження;
- кольпоскопія з пробою Шиллера (огляд шийки під спеціальним мікроскопом з фарбуванням її поверхні розчином Люголя); ділянки патологічно зміненого епітелію під час проби Шиллера не забарвлюються, що допомагає лікарю взяти біопсію з осередку ураження;
- повторні цитологічні та гістологічні дослідження.
Повне обстеження дозволяє поставити діагноз у 97% хворих.
Додаткові діагностичні методи
У крові пацієнток досліджується онкомаркер на рак шийки матки – специфічний антиген SCC. В нормі його концентрація не більше 1,5 нг у 1 мл У 60% хворих з плоскоклітинним раком рівень цієї речовини підвищений. При цьому ймовірність рецидивів у них в 3 рази вище, ніж у пацієнток з нормальним показником SCC. Якщо зміст антигену більше 4,0 нг в 1мл, це говорить про метастатичного ураження тазових лімфовузлів.
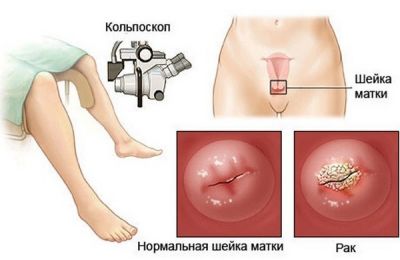
Кольпоскопія – один з головних методів, що використовуються для розпізнавання пухлини. Це огляд шийки матки за допомогою оптичного приладу, що дає збільшення в 15 і більше разів. Обстеження дає можливість виявити ділянки патології у 88% випадків і взяти прицільну біопсію. Дослідження безболісно і безпечно.
Інформативність тільки цитологічної діагностики мазка без біопсії становить 64%. Цінність цього методу збільшується при повторних аналізах. Дослідження не дає можливості розрізнити преінвазивний та інвазивний види пухлини, тому його доповнюють біопсією.
При виявленні змін за допомогою гістологічного і цитологічного дослідження, а також при кольпоскопії призначається розширена біопсія шийки – конізація. Вона виконується під знеболенням і являє собою висічення тканин шийки у вигляді конуса. Конізація необхідна для оцінки глибини проникнення пухлини в підлеглі тканини. За результатами біопсії лікарі визначають стадію хвороби, від якої залежить лікувальна тактика.
Після аналізу клінічних даних і результатів додаткової діагностики лікар повинен одержати відповідь на такі питання:
- є у пацієнтки злоякісна пухлина;
- яка морфологічна будова рака і його поширеність в строму;
- якщо достовірних ознак пухлини немає, є виявлені зміни передраковими;
- чи достатньо отриманих даних для виключення захворювання.
Для визначення поширеності пухлини на інші органи використовують променеві методи розпізнавання хвороби: УЗД і томографію.
Видно рак шийки матки на УЗД?
Можна виявити пухлину, розповсюджена в її товщу або в стінку навколишніх органів. Для діагностики освіти на ранній стадії це дослідження не проводиться. На УЗД, крім змін самого органу, видно ураження тазових лімфовузлів. Це важливо для визначення стадії хвороби.
За допомогою КТ або МРТ можна оцінити ступінь проростання пухлини в навколишні тканини і стан лімфовузлів. Ці методи володіють більшою діагностичною цінністю, ніж УЗД.
Додатково призначають дослідження, спрямовані на виявлення віддалених метастазів:
- рентгенографія легень;
- екскреторна урографія;
- цистоскопія;
- ректоскопія;
- лімфографія;
- сцинтиграфія кісток.
В залежності від супутніх ознак пацієнтку направляють на консультацію до одному або декільком фахівцям:
- кардіолог;
- гастроентеролог;
- нейрохірург;
- торакальний хірург;
- ендокринолог.
Лікарі перерахованих спеціальностей виявляють метастази у віддалених органах, а також визначають безпеку оперативного лікування.
Класифікація
Для найбільш успішного лікування лікарю необхідно визначити поширеність пухлини, ступінь ураження лімфовузлів і віддалених органів. З цією метою використовуються дві класифікації, багато в чому повторюють один одного: за системою TNM («пухлина – лімфовузли – метастази») і FIGO (розроблена Міжнародною федерацією акушерів-гінекологів).
Категорії по системі TNM включають:
- Т – опис пухлини;
- N0 – регіонарні лімфовузли не залучені, N1 – метастази в тазових лімфовузлах;
- М0 – метастазів в інших органах немає, М1 – є пухлинні вогнища у віддалених органах.
Випадки, коли діагностичних даних ще недостатньо, позначають Тх; якщо пухлина не визначається – Т0. Карцинома in situ, або неінвазивний рак, позначається як Tis, що відповідає 0 стадії за FIGO.
Виділяють 4 стадії раку шийки матки
1 стадія раку за FIGO супроводжується появою патологічного процесу тільки в самій шийці. Можуть бути такі варіанти ураження:
- інвазивний рак, визначається тільки мікроскопічно (Т1а або ІА): глибина проникнення до 3 мм (Т1а1 або ІА1) або 3-5 мм (Т1а2 або ІА2); якщо глибина інвазії більше 5 мм, пухлина відносять до T1b або ІВ;
- пухлина, видима при зовнішньому огляді (Т1b або ІВ): розміром до 4 см (T1b1 або ІВ1) або більше 4 см (T1b2 або ІВ2).
2 стадія супроводжується поширенням пухлини на матку:
- без проростання околоматочной клітковини, або параметрію (Т2а або ІІА);
- з проростанням параметрію (T2b або IIB).
3 стадія раку супроводжується розростанням злоякісних клітин в нижній третині піхви, стінках тазу або ураженням нирок:
- з ураженням тільки нижній частині піхви (Т3а або IIIA);
- із залученням стінок таза і/або ураженням нирок, що призводить до гідронефрозу або нефункціонуючої нирки (Т3b або IIIB).
4 стадія супроводжується ураженням інших органів:
- з поразкою сечовидільної системи, кишечника або виходом пухлини за межі малого тазу (Т4А або IVA);
- з метастазами в інших органах (М1 або IVB).
Для визначення ураженості лімфовузлів необхідно дослідження 10 і більше лімфатичних вузлів таза.
Стадії хвороби визначаються клінічно з урахуванням даних кольпоскопії, біопсії, дослідження віддалених органів. Такі методи, як КТ, МРТ, ПЕТ або лімфографія, для визначення стадії мають додаткове значення. Якщо є сумніви в стадировании, пухлина відносять до більш легкої стадії.
Методи лікування
У пацієнток з ранньою стадією пухлини лікування раку шийки матки проводиться за допомогою опромінювання або хірургічного втручання. Ефективність обох способів однакова. У молодих пацієнток краще використовувати операцію, після якої не порушується функція яєчників і матки, не розвивається атрофія слизової оболонки, можлива вагітність і пологи.
Є кілька варіантів того, як лікувати рак шийки матки:
- тільки операція;
- комбінація опромінення та хірургічного способу;
- радикальна радіотерапія.
Хірургічне втручання
Видалення матки і придатків може проводитися за допомогою лапароскопії. Метод дозволяє уникнути великих розрізів, травми внутрішніх органів і утворення спайок. Тривалість госпіталізації при лапароскопическом втручання значно менше, ніж при традиційній операції, і становить 3-5 днів. Додатково може бути виконана пластика піхви.
Радіотерапія
Променева терапія при раку шийки матки може бути проведена до операції за прискореною методикою, щоб зменшити розмір новоутворення і полегшити його видалення. У багатьох випадках спочатку проводять хірургічне втручання, потім опромінюють тканини для знищення решти злоякісних клітин.
Якщо операція протипоказана, застосовують поєднання дистанційної та внутрішньопорожнинної променевої терапії.
Наслідки променевої терапії:
- атрофія (потоншання і сухість) слизової піхви;
- безпліддя за супутнього ушкодження яєчників;
- внаслідок пригнічення гормональної активності статевих залоз через кілька місяців після опромінення можливе настання менопаузи;
- у важких випадках можливе утворення сполучень між піхвою і прилеглими органами. Через свищі може виділятися сеча або кал. У цьому випадку проводять операцію по відновленню стінки піхви.
Лікувальна програма розробляється індивідуально з урахуванням стадії і розміру пухлини, загального стану жінки, ураження тазових лімфовузлів та інших факторів.
Хіміотерапія
Нерідко використовується ад’ювантна (післяопераційна) хіміотерапія із застосуванням Фторурацилу та/або Цисплатину. Хіміопрепарати можуть призначатися перед операцією для зменшення розміру пухлини. У деяких випадках хіміотерапія використовується як самостійний метод лікування.
Сучасні способи лікування:
- таргетна терапія із застосуванням засобів біологічного походження; такі препарати накопичуються в пухлинних клітинах і руйнують їх, не ушкоджуючи здорові тканини;
- внутривлагалищная противірусна терапія;
- фотодинамическое лікування: в пухлину вводиться світлочутливий препарат, при подальшому лазерному впливі клітини пухлини розпадаються;
- IMRT-терапія – променеве вплив з модульованою інтенсивністю, що дозволяє акуратно впливати на пухлину без ураження здорових клітин;
- брахітерапія – введення джерела випромінювання в безпосередній близькості від вогнища пухлини.
Харчування
В домашніх умовах пацієнтці необхідно дотримуватися певної дієти. Харчування має бути повноцінним і різноманітним. Звичайно, дієта не може перемогти рак. Однак не виключено благотворний вплив наступних продуктів:
- морква, багата рослинними антиоксидантами і каротиноїдами;
- буряк;
- зелений чай;
- куркума.
Корисні різноманітні овочі і фрукти, а також морська риба. Не рекомендується вживати такі продукти:
- рафіновані вуглеводи, цукор, шоколад, газовані напої;
- консервовані продукти;
- прянощі;
- жирні і смажені страви;
- алкоголь.
Разом з тим варто розуміти, що при 3-4 стадіях раку термін життя пацієнток часто обмежений, і різноманітність харчування допомагає їм покращити психологічний стан.
Реабілітаційний період
Відновлення після курсу лікування включає поступове розширення рухової активності. Використовується еластичне бинтування ніг для профілактики венозного тромбозу. Після операції показана дихальна гімнастика.
Важлива підтримка близьких людей. Багатьом жінкам потрібна допомога медичного психолога. Після консультації з лікарем можна застосовувати деякі фітотерапевтичні збори, однак багато фахівців відносяться до такого методу лікування насторожено, адже безпека трав при раку практично не вивчалася.
Здоров’я жінки зазвичай відновлюється протягом року. У цей період дуже важливо уникати інфекцій, фізичного та емоційного напруження.
Особливості лікування раку шийки матки в залежності від стадії
Неінвазивний рак
Неінвазивний рак – показання для конізації шийки. Вона може бути проведена за допомогою скальпеля, а також електрики, лазера або радіохвиль. Під час втручання змінені тканини шийки видаляються у вигляді конуса, спрямований вершиною вгору, в бік внутрішнього зіву матки. Отриманий матеріал ретельно досліджують, щоб переконатися у повному видаленні невеликого вогнища злоякісного.
Інший варіант операції – трахелэктомия. Це видалення шийки, прилеглій частині піхви і жирової клітковини, тазових лімфовузлів. Таке втручання допомагає зберегти здатність до дітородіння.
Якщо пухлина поширилася по цервикальному каналі до внутрішнього зіву та/або у літніх пацієнток краще видалити матку і придатки. Це дозволяє значно поліпшити прогноз для життя.
У рідкісних випадках із-за важких захворювань бувають протипоказані будь-які оперативні втручання. Тоді для лікування карциноми in situ застосовують внутрішньо променеву терапію, тобто опромінення з допомогою джерела, введеного в піхву.
ІА стадія
При ІА стадії раку, коли глибина проростання підлягає тканина менш 3 мм, при наполегливому бажанні пацієнтки зберегти здатність до дітородіння, також проводиться конізація шийки. В інших випадках пацієнткам до менопаузи видаляють матку без придатків, щоб зберегти природний гормональний рівень. Літнім жінкам показана екстирпація матки і придатків.
Під час втручання проводять обстеження тазових лімфовузлів. У більшості випадків вони не видаляються. У 10% хворих відзначаються метастази в лімфовузлах тазу, тоді виконують їх видалення.
При глибині проникнення пухлини від 3 до 5 мм ризик поширення в лімфатичні вузли різко зростає. У цьому випадку показано видалення матки, придатків і лімфатичних вузлів (лимфаденэктомия). Таку ж операцію проводять при неясною глибині інвазії ракових клітин, а також якщо виник рецидив пухлини після конізації.
Хірургічне лікування доповнюють внутрішньопорожнинної радіотерапією. Якщо глибина проростання більше 3 мм, використовують поєднання внутрішньопорожнинного та дистанційного опромінення. Інтенсивна променева терапія проводиться також при неможливості виконати операцію.
Пухлини IB-IIA і IIB-IVA стадій
При пухлини IB-IIA стадій розміром до 6 см проводять або екстирпацію матки, придатків і лімфовузлів, або інтенсивну променеву терапію. При використанні кожного з цих методів 5-річний прогноз виживаності при раку шийки матки досягає 90%. При аденокарциномі або пухлини більше 6 см комбінують хірургічне і променеве втручання.
Рак IIB-IVA стадій хірургічно зазвичай не лікують. Однак у багатьох випадках стадію пухлини вдається встановити лише під час операції. При цьому видаляють матку, придатки, тазові лімфовузли і призначають післяопераційну радіотерапію.
Інший варіант лікування: спочатку призначають дистанційне опромінення, брахітерапії (введення джерела випромінювання в тканину шийки матки) і хіміопрепарати. Якщо досягнутий хороший ефект, виконується операція Вертгейма з приводу раку шийки матки (видалення матки, придатків і лімфовузлів). Потім променева терапія поновлюється. Для поліпшення стану пацієнтки можливо попереднє переміщення (транспозиція) яєчників. Тоді вони не піддаються шкідливому впливу опромінення і зберігають здатність виробляти статеві гормони.
Рецидиви захворювання зазвичай виникають протягом 2 років після операції.
Стадія IVB
Якщо у хворого є віддалені метастази, жодна з операцій не приводить до істотного поліпшення якості життя і прогнозу. Призначається променева терапія для зменшення розміру пухлинного вогнища і усунення здавлення сечоводів. При рецидив раку, особливо якщо знову з’явився осередок має невеликий розмір, інтенсивне опромінення допомагає домогтися збереження життя протягом 5 років в межах 40-50%.
IIB-IVB стадії
У цих випадках після опромінення може бути призначена хіміотерапія. В 4-й стадії її ефективність мало вивчена. Хіміопрепарати при цьому використовуються як експериментальний метод лікування. Скільки живуть хворі з віддаленими метастазами? Після встановлення діагнозу тривалість життя в середньому становить 7 місяців.
Лікування під час вагітності
Якщо у жінки діагностовано рак шийки матки під час вагітності, лікування визначається стадією новоутворення.
При 0 стадії в першому триместрі вагітність переривають, виконують конізацію шийки. Якщо пухлина виявлена в II або III триместрі, жінку регулярно оглядають, і через 3 місяці після пологів проводять конізацію. У такому разі нерідко використовується радіохірургія апаратом Сургитрон або Визалиус. Це щадний метод лікування.
Якщо при вагітності діагностована 1 стадія раку, є 2 варіанти: або переривання вагітності, видалення матки і придатків, або виношування з подальшою операцією та опроміненням за стандартною схемою. При 2 і більше важких стадіях в I і II триместрах вагітність переривають, в III – проводять кесарів розтин. Потім починають стандартну схему лікування.
У разі якщо пацієнтка пройшла органозберігаюче лікування, вагітність їй дозволяється через 2 роки після завершення терапії. Пологи проводять тільки шляхом кесаревого розтину. Після перенесеного захворювання збільшується частота невиношування, передчасних пологів і перинатальної смертності у дітей.
Прогноз і профілактика
Злоякісна пухлина шийки – важке захворювання, але при ранній діагностиці воно успішно виліковується. При 1 стадії виживаність протягом п’яти років дорівнює 78%, при 2-й – 57%, при 3-й 31%, за 4-й – 7,8%. Загальна виживаність протягом п’яти років становить 55%.
Після курсу лікування пацієнтки повинні регулярно спостерігатися у гінеколога. Протягом перших 2 років аналіз на SCC, УЗД, а при необхідності КТ проводять 1 раз у квартал, протягом наступних 3 років – 1 раз в півроку. Рентгенографія легень виконується 2 рази в рік.
З урахуванням великого соціального значення захворювання та несприятливого прогнозу в запущених випадках дуже важлива профілактика раку шийки матки. Не варто нехтувати щорічними візитами до гінеколога, адже вони можуть зберегти здоров’я і життя жінки.
Заходи профілактики:
Частота розвитку захворювання поступово знижується. Однак помітно збільшення захворюваності у жінок у віці до 29 років. Це багато в чому пов’язано з обмеженими знаннями жінок про чинники ризику захворювання. Щоб знизити ймовірність передракової патології, слід уникати раннього початку статевого життя та інфекцій, що передаються при статевих контактах. Значно зменшити, хоча і не виключити ймовірність інфікування вірусом папіломи допомагає бар’єрна контрацепція (презерватив).
З метою вироблення імунітету до вірусу показана вакцинація від ВПЛ, попереджає передракові і ракові захворювання шийки, а також генітальні кондиломи.
loading…
